Last Updated on 10 juni 2024 by M.G. Sulman
Cutane lupus erythematodes, ook bekend als huidlupus of CDLE, is een auto-immuunziekte die alleen de huid aantast. Deze aandoening blijft vaak beperkt tot de huid, maar in sommige gevallen kan CDLE overgaan in systemische lupus erythematodes (SLE), waarbij ook andere delen van het lichaam betrokken raken.
Wat is cutane lupus erythematosus?
CDLE staat voor chronische discoïde lupus erythematodes, ook wel DLE of huidlupus genoemd. “Chronisch” verwijst naar het feit dat de plekken op de huid niet snel verdwijnen. “Discoïde” betekent schotelvormig, omdat de plekken op de huid meestal ronde vormen hebben. “Lupus” betekent wolf, wat kan duiden op plekken met een invretend karakter. Dit betekent dat door ontsteking schade aan de huid kan worden aangericht, zoals deuken, een onregelmatig oppervlak en littekens. “Erythematodes” betekent rood, verwijzend naar de rode kleur van de plekken op de huid.
Vóórkomen
Lupus komt het meest voor tussen de leeftijd van 20 en 50 jaar, treft vaker vrouwen dan mannen en kan vaker voorkomen bij mensen met een familiegeschiedenis van lupus of andere auto-immuunziekten.
Soorten huidlupus
Er zijn drie soorten cutane (huid) lupus:
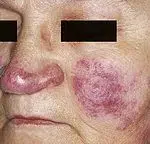
Discoïde cutane lupus
Gekenmerkt door ronde, dikke, schilferige en rode huidlaesies. Symptomen zoals pijn, jeuk en branderigheid kunnen optreden, vooral op het gezicht, oren of hoofdhuid. Het kan littekens en verkleuring van de huid veroorzaken en in sommige gevallen tot haarverlies leiden.
Subacute cutane lupus
Hierbij ontstaan rode randen rond huidlaesies, vaak op nek, borst, bovenrug, schouders en armen. Deze laesies zijn het gevolg van reacties op bepaalde medicijnen, verschijnen vaak op zonbelichte gebieden, doen meestal geen pijn en veroorzaken geen littekens.
Acute cutane lupus
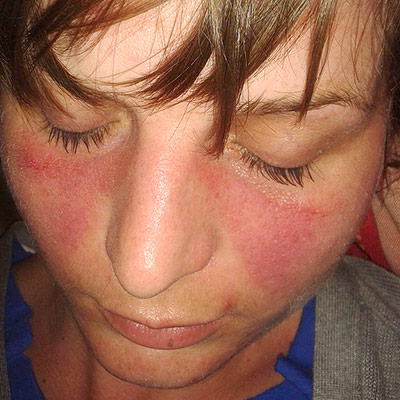
Gemanifesteerd als een rode uitslag, bekend als een ‘vlinderuitslag’, die vaak optreedt op de wangen en neusbrug na blootstelling aan de zon. Het kan zich ook op andere delen van het lichaam ontwikkelen en wijst op systemische lupus, met mogelijke symptomen elders in het lichaam. Deze uitslag veroorzaakt doorgaans geen littekens maar kan huidverkleuring veroorzaken.
Symptomen van cutane lupus
Symptomen van cutane lupus kunnen variëren in ernst en komen en gaan. Factoren zoals fysieke/emotionele stress, ziekte, letsel, en bepaalde medicijnen kunnen uitbraken veroorzaken. De tekenen van huidlupus zijn vergelijkbaar bij alle soorten, maar de uitslag verschilt per type. Symptomen omvatten:
- Rode, schilferige plekken: Vaak rond van vorm, zoals munten. Donkerdere rode ringen kunnen de geschubde plekken omlijnen. Ze kunnen overal op het lichaam voorkomen, maar komen vaker voor op zonbelichte plekken.
- Vlinderuitslag: Een uitslag die zich uitstrekt over de wangen en de neusbrug. Ongeveer 50% van de mensen met lupus ontwikkelt dit. De huiduitslag kan pijnlijk en jeukend zijn, maar niet altijd. Het kan na een paar dagen of weken beter worden, maar soms ook permanent blijven.
Oorzaak van huidlupus
Huidlupus is niet besmettelijk. De oorzaak wordt anno 2024 niet volledig begrepen. Het lijkt veroorzaakt te worden door een combinatie van genetische, hormonale en omgevingsfactoren. Erfelijkheid speelt een rol, met meer dan 50 genen die zijn geïdentificeerd bij mensen met lupus. Vrouwen hebben een groter risico, wat suggereert dat het vrouwelijke hormoon oestrogeen een rol kan spelen, vooral tijdens de menstruatiecyclus en zwangerschap.
Bij cutane lupus veroorzaken ontstekingen in de huid, als gevolg van immuuncellen, huiduitslag. Symptomen kunnen oplaaien na blootstelling aan ultraviolette (UV) straling, aanwezig in zonlicht en tl-verlichting, omdat lupus-huidlaesies gevoelig zijn voor licht. Sommige medicijnen, waaronder vrij verkrijgbare medicijnen tegen zure reflux, kunnen ook huidlupus uitlokken.
Onderzoek en diagnose
Je dokter zal je hele huid onderzoeken, vragen stellen over je medische en familiegeschiedenis, bloed- en urinemonsters afnemen, en eventueel een stukje huid wegnemen voor nader onderzoek (huidbiopsie). Om te checken of er sprake is van systemische lupus erythematodes (SLE) die de gewrichten of inwendige organen kan treffen, zijn jaarlijkse bloedonderzoeken en urinetests nodig. Als je je zorgen maakt over mogelijke effecten op je gewrichten of organen, kan je dokter je aanraden een reumatoloog, een specialist in auto-immuunziekten, te raadplegen.
Behandeling van cutane lupus erythematosus
Het doel van de behandeling is om de huid te verbeteren, littekens te verminderen en nieuwe huidproblemen te voorkomen.
De therapie begint met zorgvuldige bescherming tegen de zon, waarbij dagelijks zonnebrandcrème met minimaal SPF 50 wordt gebruikt, die beide soorten zonlicht (UV-A en UV-B) blokkeert. Het dragen van zonbeschermende kleding en een brede hoed is ook belangrijk.
Mensen met huidlupus moeten proberen te stoppen met roken, omdat roken de ziekte kan verergeren.
De medische behandeling begint met crèmes, zalven en het orale medicijn hydroxychloroquine. Als deze aanpak de huidlupus niet volledig onder controle brengt, kan de behandelend arts andere medicijnen overwegen. Ofschoon behandelingen de ziekte onder controle helpen houden, is er geen permanente genezing voor huidlupus. Regelmatige consultatie van de behandelend arts blijft derhalve van belang.
Prognose
Met de juiste behandelingen, aanpassingen in leefstijl en regelmatige opvolging kan cutane lupus bij veel mensen onder controle gebracht worden. Een vroege diagnose en behandeling kunnen de prognose verbeteren doordat littekenvorming, haarverlies en andere langdurige huidproblemen worden voorkomen.
Om de beste vooruitzichten te hebben, is het belangrijk om blootstelling aan de zon te vermijden, regelmatige controles te plannen en de instructies van je arts nauwgezet op te volgen. Door vast te houden aan een behandelplan en verstandige keuzes te maken, kun je et risico op terugkerende huidproblemen als gevolg van huidlupus verminderen.
Preventie
Het voorkomen van cutane lupus is niet mogelijk, maar je kunt de kans op huiduitslag verminderen. Vermijd blootstelling aan de zon en beperk je tijd onder TL-licht binnenshuis. Om het risico op lupushuiduitslag te verkleinen, kun je:
- Zonblootstelling te vermijden tijdens de sterkste zonuren (10.00 – 16.00 uur).
- Je huid beschermen met breedspectrumbescherming zonnebrandcrème en kleding die volledige dekking biedt.
- Een hoed met een brede rand dragen.
- Met je arts bespreken of bepaalde medicijnen je huid gevoeliger kunnen maken voor licht.
- Overleggen met je arts als je rookt voor adequate hulp bij stoppen.

Reacties en ervaringen
Hieronder kun je reageren op dit artikel. Je kunt bijvoorbeeld je ervaringen delen over cutane lupus erythematodes, of tips geven. Wij stellen reacties zeer op prijs. Reacties worden niet automatisch (direct) gepubliceerd. Dit gebeurt nadat ze door de redactie gelezen zijn. Dit om ‘spam’ of anderszins ongewenste c.q. ongepaste reacties eruit te filteren. Daar kunnen soms enige uren overheen gaan.